Газики — проблема, с которой многие новорожденные ребенки сталкиваются. Это причиняет дискомфорт как самому ребенку, так и его родителям. Газики могут вызывать у новорожденных болезненные и неудобные ощущения, тревогу и неправильное питание. В этой статье мы рассмотрим 7 способов помочь новорожденному ребенку при газиках.
1. Массаж животика: Мягкий массаж животика может помочь ребенку избавиться от газов и облегчить неприятные ощущения. Можно укладывать ребенка на спину и массировать его животик круговыми движениями по часовой стрелке. Это помогает стимулировать процесс пищеварения и улучшает перемещение газов в кишечнике.
2. Положение на животике: Иногда ребенку помогает положение на животике. Его животик при этом оказывается сжатым и это способствует выходу газов. Однако, это положение не должно использоваться во время сна ребенка, чтобы предотвратить риск Своей маленькой выпрямленности и сдавливания внутренних органов.
3. Тепловая подушка: Тепловая подушка или горячий пузырек с горячей водой, обернутый в мягкое полотенце, могут помочь расслабиться животику ребенка. Тепло может снять спазмы и улучшить кровообращение в данной области.
4. Правильное кормление: Если ребенок кормится грудью, рекомендуется проверить, правильно ли он сцепляется с грудью. Правильная поза при кормлении и улучшенный приток воздуха, могут снизить риск возникновения газов в кишечнике. Если ребенок кормится из бутылочки, имеет смысл проверить, не поступает ли воздух вместе с молоком.
5. Передвижение: Гибкость и движение помогут ребенку преодолеть газы, поэтому дайте ему возможность двигаться. Положите его на животик и разрешите ему перемещаться и исследовать окружающую среду собственными движениями.
6. Детская гимнастика: Проведение детской гимнастики поможет ребенку укрепить мышцы живота и улучшить пищеварение. Есть множество упражнений, которые можно делать с ребенком, включая сгибание и разгибание ножек и катание по поверхности.
Важно: При возникновении газовых болей, необходимо быть терпеливыми. В большинстве случаев газики у ребенка проходят самостоятельно через какое-то время. Однако, если симптомы ухудшаются или вызывают серьезные проблемы, обратитесь к педиатру.
В заключение, газики — распространенная проблема новорожденных, но с помощью этих 7 способов вы можете помочь своему ребенку справиться с этим дискомфортом. Будьте внимательны к сигналам, которые отправляет вам ваш малыш, и не стесняйтесь обращаться за помощью, если это необходимо.
Чем помочь новорожденному ребенку при газиках
Газики — это общая проблема у многих новорожденных. Они могут вызывать дискомфорт у малыша и быть причиной его плача. Важно знать, как помочь ребенку справиться с газиками. В этой статье мы рассмотрим 7 способов, которые могут помочь вашему малышу:
-
Массаж животика:
Нежный массаж животика в направлении по часовой стрелке может помочь расслабить мышцы живота и стимулировать перистальтику кишечника у ребенка. Используйте масло для массажа и делайте мягкие круговые движения.
-
Использование тепла:
Тепло может помочь ребенку справиться с газиками. Попробуйте накрыть его животик грелкой или горячим пеленанием. Вы также можете положить малыша на бок к бутылочке с горячей водой на небольшом расстоянии.
-
Колики:
При коликах можно использовать специальные капли, которые помогут расслабить мышцы кишечника и уменьшить дискомфорт. Но прежде, чем применять их, обязательно проконсультируйтесь с врачом.
-
Правильное кормление:
Убедитесь, что ваш ребенок правильно сосет грудь или бутылочку. Если ребенок сосет слишком быстро или медленно, он может проглатывать лишний воздух, что приводит к газикам. Попробуйте подобрать правильное положение и сокращать время между приемами пищи.
-
Положение тела:
Измените положение вашего ребенка, чтобы помочь газикам натурально пройти. Попробуйте положить его на животик или положить на спину и подтянуть ножки к животику.
-
Укачивание:
Укачивание или носание ребенка на руках может помочь снять его дискомфорт и расслабиться. Возможно, он заснет и газики пройдут без проблем.
-
Внимание к диете:
Если вы кормите грудью, внимательно следите за своей диетой. Некоторые продукты могут вызывать у ребенка газы. Попробуйте исключить эти продукты из своего рациона и посмотрите, помогает ли это вашему малышу.
Если проблема с газиками сохраняется или усугубляется, обязательно проконсультируйтесь с врачом. Он сможет дать вам дополнительные советы и осуществить необходимое лечение.
Определить причину газов в желудке
Газы в желудке у новорожденного ребенка могут быть вызваны различными причинами. Чтобы определить и устранить их, важно внимательно следить за поведением ребенка и проконсультироваться с педиатром.
-
Перегрузка желудка — если ребенок слишком быстро пьет молоко или перекармливается, это может привести к образованию большого количества газов. Уменьшите объем кормления и обратите внимание на режим питания ребенка.
-
Неправильное кормление — неправильная поза или позиция ребенка во время кормления может привести к заглатыванию воздуха и образованию газов. Правильно поддерживайте голову и тело ребенка во время кормления и обратите внимание на правильное прикладывание к груди или бутылке.
-
Аллергия или непереносимость пищи — газы в желудке могут быть результатом аллергии или непереносимости определенных продуктов. Обратите внимание на реакцию ребенка на определенные продукты и обсудите это с врачом.
-
Дисбактериоз — нарушение баланса микрофлоры в кишечнике может привести к образованию газов. Проконсультируйтесь с врачом о возможности дисбактериоза у ребенка и методах его лечения.
Если вы наблюдаете, что у ребенка постоянно возникают газы в желудке и это вызывает дискомфорт или болезненность, рекомендуется обратиться к педиатру. Врач сможет оценить ситуацию и назначить необходимое лечение или коррекцию питания ребенка.
а) Выявить возможные проблемы с пищеварением
Порой, новорожденные могут страдать от проблем с пищеварением, что может вызвать у них газики и дискомфорт. Важно уметь выявить возможные проблемы с пищеварением у младенца, чтобы предпринять необходимые действия и облегчить ему состояние.
Признаки возможных проблем с пищеварением у новорожденных:
- Частые колики. Если ваш малыш часто плачет, морщится и сжимает ножки вместе, это может быть признаком колик. Колики могут быть связаны с нарушением пищеварения и приводить к газикам.
- Бледность кожи. Если кожа вашего ребенка имеет бледный оттенок, это может указывать на проблемы с пищеварением.
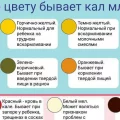
- Изменения в кале. Различные проблемы с пищеварением могут вызывать изменения в кале у новорожденного. Например, появление зеленого кала или присутствие крови в кале может быть признаком проблем с пищеварением.
- Отказ от пищи или неудовлетворенность после кормления. Если ваш ребенок постоянно отказывается от пищи или, напротив, остается неудовлетворенным после кормления, это может быть признаком проблем с пищеварением.
- Частые вздутия живота. Если у вашего младенца часто наблюдаются вздутия живота, это также может быть связано с проблемами пищеварения.
Если вы обнаружите какие-либо из этих признаков у своего ребенка, рекомендуется обратиться к врачу. Только квалифицированный специалист сможет выявить и диагностировать причину проблем с пищеварением и предложить соответствующее лечение.
б) Заметить признаки аллергии на пищу
При аллергии на пищу новорожденный ребенок может проявлять различные симптомы. Родители должны быть внимательны и замечать эти признаки, чтобы своевременно обратиться к врачу и принять необходимые меры.
Основные признаки аллергии на пищу у грудного ребенка:
- Частое рвотное или регургитационное питание.
- Понос или запоры.
- Частые колики и беспокойство после кормления.
- Сыпь на коже (экзема), покраснение и зуд.
- Набухание или отек рта, губ или языка.
- Затруднение дыхания или задыхание.
- Аллергический дерматит.
Если родители подозревают, что у их ребенка есть аллергия на пищу, необходимо обратиться к педиатру или аллергологу-иммунологу. Для подтверждения диагноза могут потребоваться различные аллергологические тесты, такие как проба на кожную аллергию или кровотесты.
Когда аллергия на пищу установлена, врач может назначить специальную гипоаллергенную диету для ребенка, а также посоветовать избегать определенных продуктов при грудном вскармливании матерю.
| Коровье молоко и его продукты (сыр, йогурт и т.д.) | Рыба и морепродукты | Орехи и семечки |
| Яйца | Пшеница и глютен | Цитрусовые фрукты |
| Клубника | Шоколад | Красные ягоды и фрукты |
Родители должны внимательно следить за реакцией ребенка на новые продукты, введенные в его рацион. Если возникают сомнения или наблюдаются подозрительные симптомы, следует проконсультироваться со специалистом.
Правильно прокормить ребенка
Здоровое питание — это важная часть заботы о здоровье новорожденного ребенка. Правильное питание помогает ребенку получить необходимые питательные вещества для роста и развития. Вот некоторые рекомендации о том, как правильно прокормить ребенка:
-
Грудное вскармливание
Если возможно, рекомендуется грудное вскармливание в первые 6 месяцев жизни. Грудное молоко содержит все необходимые питательные вещества для ребенка и укрепляет его иммунную систему.
-
Искусственное вскармливание
Если грудное молоко недоступно или недостаточно, можно использовать грудное молоко заменители или специальные смеси для искусственного вскармливания, рекомендованные врачом. Важно следовать инструкциям по приготовлению и использованию смеси.
-
Введение прикорма
После 6 месяцев можно начинать вводить прикорм постепенно, подавая детское питание, такое как овощи, фрукты, каши и мясо. Важно начинать с одного продукта в небольшом количестве и внимательно наблюдать за реакцией ребенка.
-
Регулярные приемы пищи
Ребенку важно иметь регулярные приемы пищи в течение дня. Рекомендуется 5-6 приемов пищи включая грудное вскармливание или бутылочное вскармливание. При введении прикорма обычно требуется 1-2 дополнительных кормлений.
-
Разнообразие пищи
Важно предлагать ребенку разнообразные продукты с разными вкусами и текстурами. Это поможет ему развить предпочтения в пище и получить все необходимые питательные вещества.
-
Избегайте соли и сахара
Не добавляйте соль или сахар в пищу для ребенка. Также нужно ограничивать потребление соленых и сладких продуктов, которые могут быть вредными для его здоровья.
-
Будьте внимательны к сигналам голода и сытости
Важно отслеживать сигналы голода и сытости ребенка. Не заставляйте его есть больше, чем он хочет, и не ограничивайте его в пище, если он еще голоден.
Помните, что каждый ребенок уникален и требует индивидуального подхода. Всегда обращайтесь к врачу или диетологу для получения конкретных рекомендаций по питанию вашего ребенка.
а) Кормить грудным молоком или формулой без лактозы
Одним из способов помочь новорожденному ребенку при газиках является кормление грудным молоком или специальной формулой без лактозы.
Когда ребенок питается грудным молоком, он получает все необходимые питательные вещества для нормального развития. Грудное молоко также легче усваивается организмом ребенка и помогает предотвратить возникновение газов.
Если у ребенка наблюдаются газы и он вскармливается искусственными смесями, можно попробовать перейти на формулу без лактозы. Лактоза — это молочный сахар, который может вызывать неприятные ощущения и приводить к газообразованию у некоторых детей. Формула без лактозы содержит альтернативный источник углеводов, который может помочь снизить газы и дискомфорт у ребенка.
Важно проконсультироваться с педиатром перед изменением способа кормления ребенка и выбрать наиболее подходящий вариант для него.
б) Применять правильную технику кормления из бутылки
Правильная техника кормления из бутылки может помочь снизить появление газов у новорожденного ребенка. Вот несколько советов, которые помогут вам кормить малыша правильно:
-
Держите бутылку так, чтобы соска была полностью заполнена молоком или смесью. Это поможет избежать поступления воздуха в желудок ребенка вместе с пищей.
-
Убедитесь, что соска имеет правильный размер и форму для возраста вашего малыша. Неправильно подобранная соска может привести к недостатку или излишку поступления пищи, что может способствовать появлению газов.
-
При кормлении поддерживайте головку ребенка немного повыше туловища. Это поможет предотвратить проглатывание большого количества воздуха во время кормления.
-
Регулярно проверяйте, что соска не затекла и что в нее прокачивается молоко или смесь. Если соска затекла, ребенку будет сложнее сосать и он может проглатывать больше воздуха.
-
Поддерживайте правильную температуру пищи в бутылке: не слишком горячую и не слишком холодную. Очень горячая или холодная пища может способствовать образованию газов у малыша.
-
Если ваш ребенок сосет слишком быстро или слишком медленно, его желудок может заполняться излишне или недостаточно быстро, что может вызвать возникновение газов. Наблюдайте за темпом кормления и попробуйте регулировать его, если это необходимо.
Следуя этим простым советам и правильно используя технику кормления из бутылки, вы сможете помочь своему новорожденному ребенку ощутить облегчение от газов и дискомфорта.
в) Избегать перекармливания и слишком быстрого кормления
Перекармливание и слишком быстрое кормление могут способствовать появлению газиков у новорожденного ребенка. При таком питании ребенок может глотать больше воздуха, что приводит к его накоплению в пищеварительной системе и образованию газов.
Чтобы избежать этой проблемы, рекомендуется:
- Кормить ребенка часто, но по небольшим порциям. Новорожденные дети имеют небольшой желудок, поэтому их лучше кормить каждые 2-3 часа, давая маленькие порции молока или грудного молока.
- Убедитесь, что ребенок правильно сосет грудь или бутылочку. Рекомендуется обеспечить правильную позицию головы и тела ребенка во время кормления, чтобы улучшить процесс глотания и предотвратить проглатывание большего количества воздуха.
- Если вы кормите ребенка из бутылочки, выберите специальные антиколиковые бутылочки, которые могут помочь снизить риск захвата воздуха во время кормления.
- Обращайте внимание на признаки сытости ребенка, чтобы избежать его перекармливания. Если ребенок после кормления продолжает активно сосать или мастиком отбивает грудь, возможно, он уже наедается, и его не нужно дальше кормить.
Следуя этим рекомендациям, вы сможете избежать перекармливания и слишком быстрого кормления, что уменьшит риск возникновения газиков у вашего новорожденного ребенка.
Использовать специальные методы для избавления от газов
Существует несколько специальных методов, которые помогут облегчить газы у новорожденного ребенка:
- Массаж животика. Деликатный массаж животика малыша поможет снять мышечное напряжение и улучшить перистальтику кишечника. Для массажа используйте легкие и круговые движения по часовой стрелке.
- Тепло. Нанесите на животик ребенка теплую поверхность, такую как грелка или подогретая пеленка. Тепло способствует расслаблению мышц и улучшает кровообращение, что помогает газам выходить.
- Коленное лечебное упражнение. Поднимите ножки ребенка к животику и машинально его согните. Затем медленно и осторожно разгибайте ножки. Это упражнение помогает расслабить кишечник и способствует выходу газов.
- Использование газоотводных трубок. Установите на бутылку с молоком специальную газоотводную трубку, которая помогает избавиться от лишних газов во время кормления. Также существуют специальные детские бутылочки с системой предотвращения газов.
- Правильное положение при кормлении. При кормлении держите ребенка в вертикальном положении. Это поможет газикам подниматься выше желудка и улучшит процесс пищеварения.
- Использование грудных коликовой воды. Грудные колики — это специальные водные растворы, которые позволяют изменить состав кишечной флоры и улучшить работу пищеварительной системы.
- Обратитесь к врачу. Если проблема с газиками по-прежнему остается актуальной или вызывает беспокойство, обратитесь к врачу. Он поможет диагностировать и найти эффективное решение проблемы.
Помните, каждый ребенок индивидуален, и вам может потребоваться некоторое время, чтобы найти самый эффективный способ помочь вашему ребенку избавиться от газов. Будьте внимательны к его реакции и не забывайте проконсультироваться с педиатром, если у вас есть какие-либо вопросы или проблемы.
Вопрос-ответ:
Как узнать, что у моего ребенка газики?
Симптомы газиков у новорожденных могут включать постоянное плачевное настроение, напряженность, краснеющую кожу, ощущение желудочных судорог, боли в животе, частые срыгивания, отказ от кормления и нерегулярные стулы.
Какие лечебные препараты могут помочь младенцу с газиками?
Некоторые детские препараты содержат симетикон, который помогает освободиться от газов, уменьшая пузырьки в желудке. Также можно попробовать массаж животика, нежное качание и использование теплоты на животике ребенка.
Как применять массаж для снятия газиков?
Массаж животика должен быть мягким и легким, чтобы не вызывать дискомфорт у ребенка. Можно начать с движения по часовой стрелке вокруг пупка, а затем делать круговые движения с нежным давлением по всему животику. Важно контролировать реакцию ребенка и прекратить массаж, если он становится беспокойным.
Какие продукты следует избегать, чтобы не усугублять газики у ребенка?
Продукты, которые могут способствовать газообразованию у матери и, в конечном итоге, у ребенка, включают фасоль, горох, капусту, брокколи, цветную капусту, лук, чеснок, перцы, картофель, молочные продукты, газированные напитки и кофе.
Что нужно делать, если малыш постоянно плачет и испытывает дискомфорт от газиков?
Если ребенок продолжает испытывать дискомфорт от газиков и плачет часто, необходимо обратиться к врачу. Врач может рекомендовать дополнительные детские препараты или провести дополнительные исследования для установления причины проблемы.